- 12月 11, 2025
当院にかかっていただきたい患者さんとは?
三重県津市の「北米型ER」を目指す救急・内科クリニックから
皆さんは、これまでに大きな病気やケガをしたことがありますか?
私自身、子供の時から現在に至るまで、いろいろな病気やケガを経験してきました。どの病気も、最初は「ちょっと変だな」という軽い症状から始まります。
その「軽い症状」の段階で、必要な検査を行い、重い病気かどうかを見極めることが救急・内科クリニックの大きな役割です。血液検査、CT検査、超音波(エコー)、心電図などの検査は、心筋梗塞や肺炎、胆石、尿路結石、脳卒中など、多くの救急疾患の診断に必須とされています。(Yancey & O’Rourke, Emergency Department Triage, 2023)
津かわもと救急・内科クリニックでは、こうした基本的な救急診療に必要な機器を一通りそろえ、土曜日・日曜日も診療しており、「急な体調不良のときに、まず相談できる場所」を目指しています。
1.当院でできる検査と、連携して対応する検査
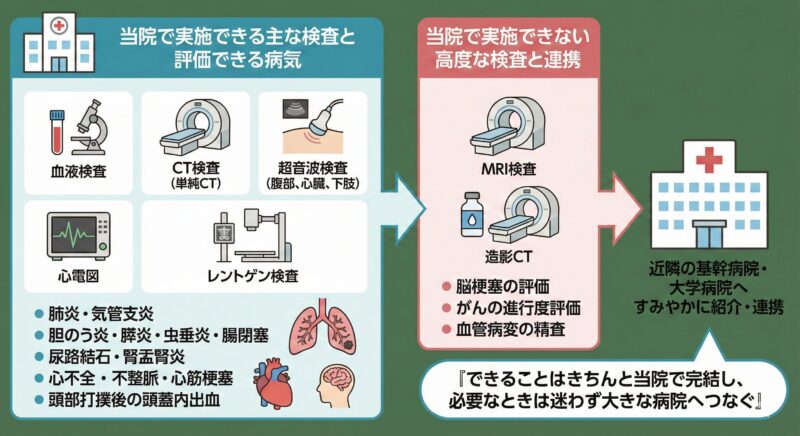
当院で実施できる主な検査は以下のとおりです。
- 血液検査(炎症反応、貧血、電解質、腎機能、肝機能など)
- CT検査(頭部・胸部・腹部などの単純CT)
- 超音波検査(腹部エコー、心臓エコー、下肢静脈エコーなど)
- 心電図
- レントゲン検査
これらがそろうことで、以下のような「よくあるけれど見逃してはいけない」病気を、その場である程度評価できます。
- 肺炎・気管支炎などの呼吸器感染症
- 胆のう炎・胆石、膵炎、虫垂炎、腸閉塞などの腹痛の原因
- 尿路結石や腎盂腎炎などの泌尿器疾患
- 心不全や不整脈、心筋梗塞が疑われる胸痛
- 頭部打撲後の頭蓋内出血の有無 など
一方で、MRI検査や造影CTのように、より高度な設備が必要な検査もあります。
これらは脳梗塞の詳細な評価や、がんの進行度評価、血管病変の精査などに有用ですが、当院では実施できません。その代わり、
- 「この症状と所見なら、造影CTやMRIが必要だ」
- 「このままでは命に関わる可能性がある」
と判断した場合には、近隣の基幹病院・大学病院にすみやかに紹介し、検査・治療が滞りなく進むよう連携していきます。
「できることはきちんと当院で完結し、必要なときは迷わず大きな病院へつなぐ」――この線引きが、救急・内科クリニックにもっとも求められる役割だと考えています。
2.北米型ERの考え方:「緊急性」と「重症度」の2軸で診る
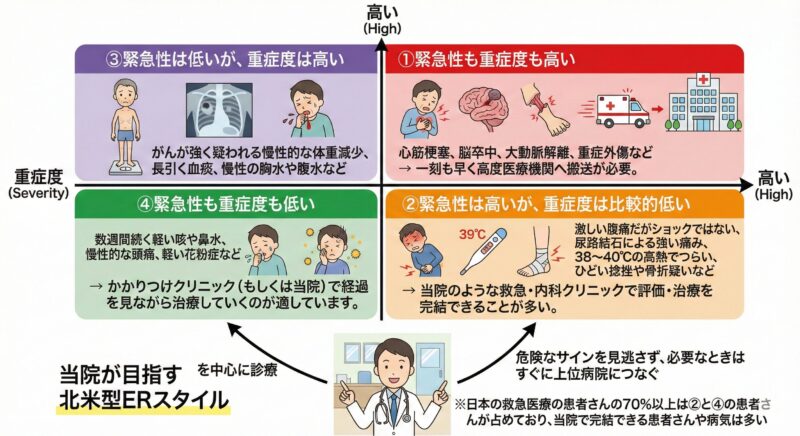
私が研修医として働いていた病院では、いわゆる北米型ER(救急外来)をモデルにした診療が行われていました。
救急医療では、病名そのものよりも先に
- どれくらい急いで対応すべきか(緊急性)
- 命に関わる重い状態かどうか(重症度)
という2つの軸で考えます。数学でいうX軸・Y軸のイメージです。
世界中の救急外来で使われているトリアージスケール(Emergency Severity Indexなど)も、「どの患者さんを優先的に診るべきか」を決めるために、症状の緊急性や重症度で患者さんを分類する仕組みとして発展してきました。(Yancey & O’Rourke, Emergency Department Triage, 2023)
この考え方を、わかりやすく4つのパターンにすると、次のようになります。
- 緊急性も重症度も高い
例:心筋梗塞、脳卒中、大動脈解離、重症外傷など
→ 一刻も早く高度医療機関へ搬送が必要。 - 緊急性は高いが、重症度は比較的低い
例:激しい腹痛だがショックではない、尿路結石による強い痛み、38~40℃の高熱でつらい、ひどい捻挫や骨折疑い など
→ 当院のような救急・内科クリニックで評価・治療を完結できることが多い。 - 緊急性は低いが、重症度は高い
例:がんが強く疑われる慢性的な体重減少、長引く血痰、慢性の胸水や腹水など - 緊急性も重症度も低い
例:数週間続く軽い咳や鼻水、慢性的な頭痛、軽い花粉症など
→ かかりつけクリニック(もしくは当院)で経過を見ながら治療していくのが適しています。
当院が目指すのは、「②:緊急性は高いが重症度は比較的低い」と「④:緊急性も重症度も低い」患者さんを中心に診療しつつ、「①や③にあたる危険なサインを見逃さず、必要なときはすぐに上位病院につなぐ北米型ERスタイル」です。幸いなことに日本の救急医療の患者さんの70%以上は②と④の患者さんが占めており、当院で完結できる患者さんや病気は多いと考えています。
我々、救急医は、短時間で緊急性と重症度を見抜き、どこまでをその場で治療し、どの時点でバトンを渡すかを判断する訓練を受けています。その経験を、地域のクリニックレベルに落とし込むのが、津かわもと救急・内科クリニックの特徴です。
3.「いつものかかりつけ」と「当院」の役割分担

多くの方には、すでに「いつものかかりつけの頼れる先生」「通い慣れた身近なクリニック」があると思います。
なぜ、体調が悪くなったときに、まずそこへ行くのが良いのか。
それは、その先生(医師)が皆さんの
- いつもの血圧・脈拍
- これまでの診察内容
- 過去の血液検査・画像検査の結果
- 家族歴や生活習慣
を一番よく理解しているからです。つまり本当の患者さんを知ってくださっているのです。
いくつかの研究でも、「かかりつけ医(usual source of care)がいる人」は、そうでない人に比べて、予防接種やがん検診、血圧管理などの必要な医療を受けやすく、死亡率や医療費も低くなる傾向が示されています。(Starfield et al., Milbank Quarterly, 2005)
救急の現場では、初めて会う患者さんを診ることが多く、過去の情報がないために、どうしても血液検査やCT、レントゲンなど、多くの検査が必要になり、その分だけ医療費も増えてしまいます。
そのため私は、
- かかりつけの先生の診療時間内に起こった急な発熱や腹痛は、まずは「いつもの先生」に相談してほしい
- かかりつけが休診の時間帯や曜日、夜間・休日(土曜日、日曜日)に急な症状が出たときに、当院を活用してほしい
と考えています。
もちろん、まだかかりつけ医がいない方が、当院を「かかりつけ」として選んでくださるのも大歓迎です。その場合は、急な症状だけでなく、生活習慣病の管理や健康診断のフォローなど、長期的な健康管理も一緒に行っていきます。
4.「からだを好きになる」ためのかかりつけ医療
学生時代、私は歴史(社会)と古典(国語)が大の苦手で、テストではよく赤点を取っていました。一方で数学は大好きで、今でも子どもの教科書を借りて問題を解くことがあります。成績が良かったのは当然、数学の方です。
この差を生んだのは、「センス」ではなく「好きになれたかどうか」だと思っています。そして、それを決める大きな要因が「良い数学の先生との出会い」でした。
救急医として、意識がない患者さん、血圧が保てない重症の患者さんを多く診てきました。そのたびに、
「この患者さんは、自分のからだを好きになれていただろうか」
「もしもう少し早く、血圧や生活習慣に目を向けられていたら、違う未来があったのではないか」
と感じることが増えてきました。
高血圧や糖尿病、脂質異常症などの生活習慣病は、適切に治療すれば、脳卒中や心筋梗塞などの重大な合併症を減らせることが、多くの大規模臨床研究から明らかになっています。例えば、血圧を下げる治療により、主要な心血管イベント(心筋梗塞や脳卒中など)のリスクが約20%低下したという報告もあります。(SPRINT Research Group, N Engl J Med, 2015)
当院をかかりつけにしてくださった患者さんには、
- なぜ血圧を下げる必要(適切な血圧に維持する必要)があるのか
- なぜ塩分を控えた方がいいのか
- なぜ運動が大事なのか
- なぜ禁煙・減酒が必要なのか
を、できるだけわかりやすく、納得感を持って理解していただきたいと思っています。
私が数学の先生からそうしてもらったように、
「からだのことを学ぶのがちょっと楽しい」「自分のからだを大事にしたい」
と感じてもらえるような「健康の先生」になることが、当院のかかりつけ患者さんへの約束です。
5.集中治療後症候群(PICS)外来について

私が長く携わってきた集中治療(ICU)の世界では、救命率が上がる一方で、ICUを生きて退室したあとに残る後遺症が大きな問題になっています。
集中治療後症候群(Post-Intensive Care Syndrome:PICS)は、
- 身体機能の低下(筋力低下、息切れ、日常生活動作の困難など)
- 認知機能の低下(物忘れ、注意力の低下など)
- 精神的な不調(不安、うつ、PTSDなど)
がICU退室後も続く状態を指します。国内外の研究では、ICUを退室した患者さんの約半数前後で、何らかのPICSの症状が見られると報告されています。(Tilburgs et al., Critical Care Medicine, 2025)
日本集中治療医学会でも、PICSは重要な課題として取り上げられており、身体・認知・メンタルの3つの領域が互いに影響し合うことが示唆されています。(https://www.jsicm.org/provider/pics/pics01.html)
しかし、現状では
- 「ICU退室後のしんどさ」がPICSという名前のある問題だと知られていない
- どこに相談してよいかわからない
という患者さん・ご家族がまだ多いのが実情です。
津かわもと救急・内科クリニックでは、集中治療後症候群外来として、
- ICU退室後から続く息切れ、だるさ、筋力低下
- 眠れない、焦りや不安が強い、フラッシュバックが出る
- 仕事や家事に戻れない、復職の相談をしたい
といったご相談に、集中治療専門医としての経験を踏まえて対応します。
三重県内には残念ながら救急・麻酔・集中治療の専門医は決して多くありません。
もしご本人やご家族がICUを退室されたあとに「なんとなく前と違う」「説明しづらいけれどつらい」症状が続いている場合は、検査や治療だけでなく、生活や仕事の調整も含めて一緒に考えていきたいと思います。
PICS外来は火曜日、金曜日の13時から15時までの完全予約制ですが、患者さんの数を見ながら今後拡張予定です。ご要望があればぜひ当院までお知らせください。
6.当院にかかっていただきたい患者さんへ
ここまでをまとめると、津かわもと救急・内科クリニックに、特にかかっていただきたいのは次のような方です。
- かかりつけクリニックが休診のときに、急な発熱・腹痛・ケガなどで困っている方
- 「救急車を呼ぶほどかどうか迷う」けれど、できるだけ早く医師に診てほしい方
- まだかかりつけ医がなく、「検査もある程度できるかかりつけ」を探している方
- 高血圧や糖尿病など生活習慣病を、エビデンスに基づいてしっかり管理したい方
- ICU退室後、なんとなく体と心の調子が戻らないと感じている方
当院は、「かかりつけ医」と「救急外来」のあいだの隙間を埋めるクリニックでありたいと考えています。
三重県津市周辺で、
「どこに相談したらいいかわからない」
「大きな病院へ行くべきか迷う」
そんなときは、一度「津かわもと救急・内科クリニック」にご相談ください。
皆さんがご自身のからだを少しでも好きになり、健康な時間を長く過ごせるように――救急医としての経験と、エビデンスに基づいた救急・内科診療でサポートしていきます。
